Suivez-nous sur les réseaux sociaux !
Publications
Chapitre 02 – Item 222 : Facteurs de risque cardiovasculaire et prévention
I. Définitions
II. Facteurs de risque cardiovasculaire
III. Évaluation du risque cardiovasculaire
IV. Prévention cardiovasculaire
Situations de départ
19 Découverte d’un souffle vasculaire.
42 Hypertension artérielle.
69 Claudication intermittente d’un membre.
161 Douleur thoracique.
162 Dyspnée.
165 Palpitations.
195 Analyse du bilan lipidique.
252 Prescription d’un hypolipémiant.
285 Consultation de suivi et éducation thérapeutique d’un patient avec un antécédent cardiovasculaire.
320 Prévention des maladies cardiovasculaires.
328 Annonce d’une maladie chronique.
335 Évaluation de l’aptitude au sport et rédaction d’un certificat de non-contre-indication.
354 Évaluation de l’observance thérapeutique.
Hiérarchisation des connaissances
| Rang | Rubrique | Intitulé | Descriptif |
|---|---|---|---|
| Définition | Définition de la prévention cardiovasculaire primaire, secondaire et primosecondaire | Définition d’un facteur de risque | |
| Définition | Facteurs de risque majeurs, indépendants, modifiables (tabac, HTA, diabète, dyslipidémie) et non modifiables (âge, sexe masculin, hérédité) | ||
| Définition | Agrégation de facteurs de risque et facteurs de risque indirects (obésité, sédentarité, syndrome métabolique) | ||
| Définition | Stratégies individuelles de prévention : mesures hygiénodiététiques et traitements médicamenteux | ||
| Prévalence, épidémiologie | Prévalence, risque cardiovasculaire associé et pourcentage de pathologies cardiovasculaires évitables en cas de prise en charge des facteurs de risque majeurs modifiables (HTA, tabac, diabète, dyslipidémie), connaître l’existence de scores (sans savoir les calculer) | ||
| Physiopathologie | Rôle de l’alcool dans le risque cardiovasculaire* | ||
| Physiopathologie | Rôle des facteurs psychosociaux dans le risque cardiovasculaire* | ||
| Physiopathologie | Rôle de l’hypertriglycéridémie dans le risque cardiovasculaire* | ||
| Étiologies | Expliquer l’influence de l’excès de poids dans le risque cardiovasculaire | ||
| Prise en charge | Connaître le bénéfice de l’activité physique pour la prise en charge du risque cardiovasculaire | ||
| Prise en charge | Décrire la quantité d’activité physique à conseiller en prévention cardiovasculaire primaire | ||
| Suivi et/ou pronostic | Connaître l’efficacité de la prévention cardiovasculaire centrée sur le patient en soins primaires | ||
I Définitions
![]() Un facteur de risque est un élément clinique ou biologique associé à une augmentation du risque de développer une maladie avec une relation de causalité entre le facteur et la maladie. Il faut :
Un facteur de risque est un élément clinique ou biologique associé à une augmentation du risque de développer une maladie avec une relation de causalité entre le facteur et la maladie. Il faut :
• que le facteur précède la maladie ;
• une relation dose effet ;
• un caractère universel ;
• une plausibilité physiopathologique ;
• une liaison forte et indépendante.
Un marqueur de risque n’a pas de responsabilité causale démontrée dans la survenue de la maladie et de ses complications. Son taux augmente ou diminue en même temps que s’aggrave ou s’améliore la maladie, mais sans influencer son évolution. C’est un simple témoin de la maladie.
| La suppression ou la diminution d’un facteur de risque entraîne une baisse de l’incidence de la maladie ou de ses complications, alors que la diminution d’un marqueur de risque ne modifie pas l’évolution d’une maladie. |
La prévention cardiovasculaire consiste à supprimer ou à baisser le plus possible l’ensemble des facteurs de risque afin de diminuer le risque de survenue d’événements cardiovasculaires.
Elle peut s’appliquer spécifiquement à chaque individu (prévention individuelle) mais également à l’ensemble de la population (prévention collective).
En prévention individuelle, l’effet d’un programme de prévention est d’autant plus important que le risque de la maladie est élevé. Cet effet dépend donc pour chaque patient de son « risque cardiovasculaire global » qui doit être calculé à partir de l’évaluation de l’ensemble des facteurs de risque.
En prévention collective, des mesures de prévention communautaires simples, ayant des effets modérés individuellement, peuvent avoir un impact important sur l’ensemble de la population compte tenu du grand nombre d’individus bénéficiaires.
II Facteurs de risque cardiovasculaire
Ces facteurs sont multiples, ce qui fait de l’athérosclérose une maladie plurifactorielle. Ils sont classés en facteurs non modifiables et facteurs modifiables.
A Facteurs de risque non modifiables
1 Âge et sexe
Le nombre absolu de décès cardiovasculaires est plus important chez les femmes (54 %) que chez les hommes mais avant 65 ans, la mortalité cardiovasculaire des hommes est 3 à 4 fois supérieure à celle des femmes. En pratique, les accidents cardiovasculaires surviennent en moyenne 10 ans plus tôt chez l’homme que chez la femme.
2 Hérédité
Son évaluation repose sur la notion d’événements précoces (< 55 ans chez les hommes, < 65 ans chez les femmes) chez les parents ou dans la fratrie. Ceux-ci peuvent être liés à la transmission génétique de facteurs de risque modifiables (hypercholestérolémie familiale, hypertension artérielle, diabète, etc.). Mais c’est souvent la seule présence de facteurs environnementaux familiaux défavorables (tabagisme, alimentation déséquilibrée et sédentarité, etc.) qui explique les accidents sur plusieurs générations.
B Facteurs de risque modifiables
L’étude Interheart, étude cas-témoins d’infarctus du myocarde (IDM), incluant toutes les régions du monde, confirme que 9 facteurs expliquent 90 % des cas d’IDM, ceci dans toutes les classes d’âge et dans les deux sexes, avec :
• 6 facteurs de risque :
– le tabagisme,
– l’hypercholestérolémie,
– l’hypertension artérielle,
– le diabète,
– l’obésité abdominale,
– et des facteurs psychosociaux ;
• 3 facteurs « protecteurs » :
– la consommation de fruits et légumes,
– l’activité physique,
– et une consommation modérée d’alcool.
1 Tabagisme
Première cause de mortalité évitable, le tabagisme reste un problème mondial majeur de santé publique, avec un nombre de décès annuels estimé à environ 5 millions, soit 13 500 décès par jour. Il est responsable de 1 décès sur 5 chez les hommes et de 1 décès sur 20 chez les femmes.
En France, on lui attribue 73 000 décès par an (plus de 10 % de la totalité des décès), avec environ 2 000 décès par tabagisme passif. Un quart de ces décès sont des décès cardiovasculaires.
Le tabagisme favorise :
• l’abaissement du taux d’HDL-cholestérol (High Density Lipoprotein), facilitant le développement des lésions athéroscléreuses ;
• la majoration du risque thrombotique lié à l’augmentation de l’agrégation plaquettaire, du taux de fibrinogène et de la viscosité sanguine (augmentation des éléments figurés du sang) ;
• l’altération de la vasomotricité artérielle endothélium-dépendante expliquant la fréquence des manifestations de spasme coronarien ;
• une concentration importante de CO circulant, nuisant au transport normal de l’oxygène par l’hémoglobine.
La nicotine n’a pas de rôle spécifique dans les complications cardiovasculaires du tabagisme. Elle est essentiellement responsable de la dépendance. Ses effets hémodynamiques se limitent à des modifications mineures de la fréquence cardiaque et de la pression artérielle systolique par stimulation adrénergique. Présents pour les niveaux de nicotinémie induits par la combustion d’une cigarette, ces effets sont totalement absents pour les taux obtenus avec les substituts nicotiniques quelles que soient la dose et la voie d’administration.
Dans l’étude Interheart, le tabagisme est le deuxième facteur de risque d’IDM, juste derrière les dyslipidémies. Celle-ci confirme que :
• le risque d’infarctus du myocarde est proportionnel à la consommation, mais il n’y a pas de seuil de consommation au-dessous duquel le tabagisme soit dénué de risque. Les mécanismes en cause sont sensibles à des niveaux très faibles d’exposition avec un effet-dose non linéaire ;
• le risque est le même quel que soit le type de tabagisme (cigarettes avec ou sans filtre, pipe, cigare, narguilé, tabac à mâcher, etc.) ;
• la part attribuable au tabagisme dans la survenue d’un IDM est d’autant plus importante que les sujets sont jeunes. C’est le facteur essentiel et souvent isolé des accidents coronariens aigus des sujets jeunes ;
• le risque d’IDM concerne également le tabagisme passif, avec une augmentation de 24 % du risque pour une exposition de 1 à 7 heures/semaine et de 62 % pour une exposition de plus de 22 heures/semaine.
Par ailleurs, à côté des complications coronariennes, le tabagisme joue un rôle majeur dans la survenue et l’évolution de l’artériopathie oblitérante des membres inférieurs : 90 % des patients ayant cette localisation d’athérosclérose sont fumeurs. Le risque de développer un anévrisme de l’aorte abdominale est significativement augmenté chez les fumeurs. Enfin, les études épidémiologiques montrent une corrélation entre la consommation de tabac et le risque d’accident vasculaire cérébral (AVC) aussi bien chez l’homme que chez la femme.
2 Hypercholestérolémie (cf. item 223 – chapitre 3)
C’est le facteur de risque le plus important pour la maladie coronarienne.
| La cholestérolémie totale est corrélée positivement et de façon exponentielle avec le risque coronarien. |
Au niveau individuel, le facteur déterminant du risque est un niveau élevé de LDL-cholestérol (cholestérol transporté par les lipoprotéines de basse densité). De façon indépendante, un niveau bas d’HDL-cholestérol (cholestérol transporté par les lipoprotéines de haute densité) est un facteur de risque de maladie coronarienne et un niveau élevé d’HDL-cholestérol est au contraire protecteur (non valable pour des valeurs > 1 g/L), d’où les termes communément utilisés de « mauvais » (LDL-C) et de « bon » cholestérol (HDL-C).
Pour évaluer correctement le risque cardiovasculaire, il faut prescrire une exploration d’une anomalie lipidique (EAL) réalisée à jeun. Celle-ci comprend : cholestérol total (CT), HDL-C, et triglycérides (TG). Le taux de LDL-C est calculé à partir de ces éléments à l’aide de la formule de Friedewald : LDL-C » « (g⁄L)=CT » « (g⁄L)-HDL-C » « (g⁄L)-TG » « (g⁄L)/5
Cette formule n’est valable que pour des triglycérides inférieurs à 3,5 g/L.
Certaines hypercholestérolémies sont liées à des mutations sur un gène (du LDL-récepteur surtout, de l’apoB ou de PCSK9 plus rarement) :
• hypercholestérolémie familiale hétérozygote (1 individu/500) : élévation importante du LDL-C entre 2 et 4 g/L, présence parfois de dépôts de cholestérol sur les tendons (xanthomes tendineux caractéristiques de l’affection : tendon calcanéen surtout, extenseurs des membres supérieurs), au niveau du pourtour de l’iris (arc cornéen), sur les paupières (xanthélasma). En l’absence de traitement institué précocement, les complications coronariennes peuvent survenir à partir de la quarantaine, voire plus tôt en cas d’association avec d’autres facteurs de risque ;
• hypercholestérolémie familiale homozygote (exceptionnelle : 1 individu/1 000 000) : LDL-C > 5 g/L, dépôts cutanés importants dès le plus jeune âge. Les complications coronariennes peuvent survenir avant l’âge de 20 ans.
La majorité des hypercholestérolémies sont dites polygéniques et sont favorisées par l’interaction entre une prédisposition génétique et l’environnement (alimentation riche en acides gras saturés surtout).
3 Hypertension artérielle (cf. item 224 – chapitre 4)
Elle concerne 20 à 30 % de la population française adulte. Relativement rare avant 35 ans (< 5 %), la prévalence croît rapidement ensuite et dépasse 60 % après 65 ans.
L’hypertension artérielle (HTA) est définie par des chiffres tensionnels supérieurs ou égaux à 140/90 mmHg en consultation médicale et persistant dans le temps (≥ 135/85 mmHg en automesure, ≥ 130/80 mmHg en MAPA [mesure ambulatoire de la pression artérielle] sur 24 heures).
Plus la pression artérielle augmente, plus le risque cardiovasculaire croît, même pour des valeurs inférieures à la « normale ». Aussi, la classification individualise plusieurs stades, tant dans les niveaux normaux que pour l’HTA (cf. tableau 2.1)
L’HTA est le plus souvent silencieuse, avec peu ou pas de symptômes. Elle retentit principalement sur trois organes : le cœur (risque d’insuffisance coronarienne et d’insuffisance cardiaque), le cerveau (risque d’AVC) et les reins (insuffisance rénale).
Dans la majorité des cas, il n’existe pas de cause identifiable à l’HTA (HTA essentielle), elle est favorisée par des facteurs génétiques et environnementaux (surpoids, sédentarité, consommation excessive d’alcool et de sel). Dans seulement 10 % des cas, elle est secondaire à une maladie rénale, une cause hormonale, en particulier surrénalienne, ou à la prise de certains médicaments ou toxiques.
Étant donné la grande variabilité physiologique de la pression artérielle, le diagnostic d’HTA ne doit pas être fait sur une seule mesure. Le chapitre 4 reprend les conditions de mesures préconisées dans les recommandations de 2021 de la Société européenne de cardiologie (ESC).
Tableau 2.1 Classification des niveaux de pression artérielle.
| Catégorie | Systolique (mmHg) | Diastolique (mmHg) |
|---|---|---|
| Optimale | < 120 | < 80 |
| Normale | 120-129 | 80-84 |
| Normale haute | 130-139 | 85-89 |
| HTA stade 1 | 140-159 | 90-99 |
| HTA stade 2 | 160-179 | 100-109 |
| HTA stade 3 | ≥ 180 | ≥ 110 |
| HTA systolique isolée | ≥ 140 | < 90 |
HTA : hypertension artérielle.
Il est nécessaire de réaliser des mesures répétées, à l’occasion de plus d’une visite, sauf en cas d’hypertension sévère. Il est également possible d’utiliser des mesures répétées par appareils de mesure semi-automatiques au cabinet médical pour limiter l’effet « blouse blanche ». Il est recommandé de mesurer la PA (pression artérielle) en dehors du cabinet médical, au domicile du patient afin de confirmer le diagnostic d’HTA, par automesure tensionnelle (AMT) ou par mesure ambulatoire (cf. encadré 2.1 et encadré 2.2).
• La MAPA permet de documenter le profil tensionnel sur 24 heures (exploration d’une variabilité tensionnelle importante, suspicion d’absence de baisse tensionnelle nocturne). Elle permet de confirmer le diagnostic d’HTA, de confirmer l’effet « blouse blanche » ou d’identifier une HTA masquée, de confirmer le diagnostic d’HTA résistante, de rechercher une hypotension artérielle chez les patients diabétiques ou âgés.
• Il en est de même de l’automesure tensionnelle qui est également de plus en plus utilisée pour préciser le diagnostic d’HTA et vérifier l’efficacité du traitement.
Encadré 2.1 Technique de mesure de la pression artérielle (PA)
| • Utiliser un appareil au bras, électronique et validé • Effectuer au minimum 3 mesures espacées de 1 à 2 minutes avec un brassard adapté à la circonférence du bras, le cas échéant • Mesurer la PA la 1re fois aux deux bras, considérer le bras où la mesure est la plus haute et mesurer la fréquence cardiaque (FC) • Effectuer les mesures chez un patient en position assise ou allongée, au repos durant au moins 5 minutes, dans le calme et sans parler, sans effort physique, prise de café ou cigarette depuis au moins 30 minutes • Lors de la mesure initiale et au cours du suivi, rechercher une hypotension orthostatique après 1 et 3 minutes au moins en position debout |
Encadré 2.2 Modalités de l’automesure tensionnelle
| • Utiliser un appareil validé et de préférence avec un brassard huméral • Former le patient à la technique de l’automesure tensionnelle (et si besoin son entourage) • Prendre les mesures en position assise, au repos avec l’avant-bras posé sur la table • Effectuer 3 mesures le matin avant le petit-déjeuner et la prise de médicaments, 3 mesures avant le coucher, 3 jours de suite (« règle des 3 »), en espaçant les mesures de 2 minutes • Demander au patient de noter par écrit les valeurs de PA (systolique et diastolique) et FC observées et les présenter au médecin au moment de la consultation |
4 Diabète (cf. item 247)
Il y a en France environ 3 millions de sujets diabétiques, soit 5 % de la population. Les diabètes de type 1 (d’emblée insulinodépendants, débutant le plus souvent avant 20 ans) représentent environ 5 % des cas, et les diabètes de type 2 (initialement non insulinodépendants) environ 95 %.
| Définitions • On parle de diabète lorsque la glycémie à jeun est supérieure à 1,26 g/L (7 mmol/L) à deux reprises ou la glycémie supérieure à 2 g/L (11,1 mmol/L) à n’importe quel moment de la journée. • On parle d’hyperglycémie à jeun non diabétique lorsque la glycémie est comprise entre 1,00 et 1,26 g/L. |
Le diagnostic est fait le plus souvent lors d’un dépistage systématique, chez un sujet de plus de 50 ans, sédentaire, en surcharge pondérale, asymptomatique. Il existe volontiers une hérédité familiale de diabète. Il s’intègre volontiers dans un tableau de « syndrome métabolique » (cf. infra).
Le risque cardiovasculaire est majoré d’un facteur 2 à 3 dans les deux types de diabète mais c’est surtout le diabète de type 2 qui, du fait de sa prévalence importante et croissante, est dominant dans le risque cardiovasculaire. Le diabète est à l’origine de complications microvasculaires (rétinopathie, néphropathie, neuropathie) et macrovasculaires (maladie coronarienne, AVC, AOMI [artériopathie oblitérante des membres inférieurs]).
5 Sédentarité, surpoids et obésité : syndrome métabolique
Le mode de vie occidental sédentaire est à l’origine d’un déséquilibre énergétique entre les apports et les dépenses caloriques. Environ 20 millions de Français sont en surpoids, dont 6 millions sont obèses. Ce phénomène touche également les enfants et les adolescents. Cette sédentarité et ce surpoids ont une influence majeure sur la précocité et l’ampleur des perturbations métaboliques apparaissant chez les adultes jeunes et d’âge moyen (diabète, HTA, hyperlipidémie, etc.) et le risque d’événements cardiovasculaires.
L’évaluation de la surcharge pondérale est exprimée par :
• l’indice de masse corporelle (IMC) = poids P (kg) divisé par le carré de la taille T (m) : IMC = P/T2 (kg/m2). Un IMC normal est situé entre 18,5 et 25 kg/m2. On parle :
– de maigreur pour un IMC < 18,5 kg/m2,
– de surpoids pour un IMC entre 25 et 29,9 kg/m2,
– d’obésité pour un IMC ≥ 30 kg/m2 ;
• la mesure du périmètre ombilical, qui rend compte de la graisse viscérale abdominale, et qui est mieux corrélée avec le risque cardiovasculaire. C’est un des éléments de diagnostic du syndrome métabolique, dont la définition est : une obésité centrale (avec périmètre abdominal ≥ 94 cm pour un homme, ≥ 80 cm pour femme) + au moins 2 des facteurs suivants (Fédération internationale du diabète [FID] 2005) :
– triglycérides > 1,50 g/L,
– HDL-C < 0,40 g/L pour un homme, < 0,50 g/L pour une femme, – pression artérielle ≥ 130/85 mmHg, – hyperglycémie > 1 g/L ou diabète de type 2
III Évaluation du risque cardiovasculaire
L’évaluation du risque cardiovasculaire permet l’identification des sujets les plus à même de bénéficier de la prévention.
A Risque cardiovasculaire global : scores de risque
![]() Le cumul des facteurs de risque entraîne une multiplication des risques propres à chacun de ces facteurs. Le risque cardiovasculaire global est défini comme la probabilité, pour un individu, de développer une maladie cardiovasculaire dans un temps donné (habituellement 10 ans) en fonction de l’ensemble de ses facteurs de risque. Des équations de risque ont été développées à partir de données épidémiologiques prospectives, comme celles de la ville de Framingham aux États-Unis, et en Europe le système SCORE (Systematic Coronary Risk Estimation). L’European Society of Cardiology en 2016 recommandait d’évaluer le risque cardiovasculaire en prévention primaire à l’aide de l’outil SCORE. Celui-ci évalue le risque de mortalité cardiovasculaire à 10 ans, en fonction du sexe, de l’âge (de 40 à 65 ans), du statut tabagique, de la pression artérielle systolique et des concentrations de cholestérol total.
Le cumul des facteurs de risque entraîne une multiplication des risques propres à chacun de ces facteurs. Le risque cardiovasculaire global est défini comme la probabilité, pour un individu, de développer une maladie cardiovasculaire dans un temps donné (habituellement 10 ans) en fonction de l’ensemble de ses facteurs de risque. Des équations de risque ont été développées à partir de données épidémiologiques prospectives, comme celles de la ville de Framingham aux États-Unis, et en Europe le système SCORE (Systematic Coronary Risk Estimation). L’European Society of Cardiology en 2016 recommandait d’évaluer le risque cardiovasculaire en prévention primaire à l’aide de l’outil SCORE. Celui-ci évalue le risque de mortalité cardiovasculaire à 10 ans, en fonction du sexe, de l’âge (de 40 à 65 ans), du statut tabagique, de la pression artérielle systolique et des concentrations de cholestérol total.
Cet outil n’était pas adapté pour les patients hypertendus sévères (PA ≥ 180/110 mmHg), diabétiques, insuffisants rénaux chroniques ou atteints d’hypercholestérolémie familiale.
En cas de maladie cardiovasculaire documentée, en prévention secondaire, le risque cardiovasculaire est d’emblée considéré très élevé. Quatre catégories de risque étaient ainsi définies (cf. tableau 2.2), en fonction desquelles étaient définis des objectifs thérapeutiques pour le LDL-cholestérol (cf. item 223 – chapitre 3).
Toutefois en 2021, les recommandations européennes pour l’évaluation du risque cardiovasculaire ont été modifiées en prenant en compte non pas seulement le risque de décès par maladie cardiovasculaire à 10 ans mais également la morbidité liée aux maladies cardiovasculaires – MCV (infarctus du myocarde non fatal, accident vasculaire cérébral non fatal) combinée à la mortalité due aux MCV qui reflète mieux la charge totale des pathologies cardiovasculaires. Un score actualisé est proposé – SCORE2 – qui estime le risque sur 10 ans d’événements mortels et non mortels (infarctus du myocarde, accident vasculaire cérébral) chez les personnes âgées de 40 à 69 ans, apparemment en bonne santé, présentant des facteurs de risque non traités ou stables depuis longtemps.
Chez les personnes plus âgées, la relation entre les facteurs de risque classiques (dyslipidémie, HTA) avec le risque de MCV s’atténue avec l’âge et le risque de mortalité non liée aux MCV augmente. Les modèles qui ne tiennent pas compte du risque concurrent de mortalité non liée aux MCV ont tendance à surestimer le risque réel de MCV sur 10 ans ainsi que le bénéfice potentiel du traitement. L’algorithme SCORE2-OP (Old Person) estime les événements cardiovasculaires fatals et non fatals à 5 ans et à 10 ans (événements myocardiques) mortels et non mortels (infarctus du myocarde, accident vasculaire cérébral) ajustés aux risques concurrents chez des personnes âgées de plus de 70 ans et apparemment en bonne santé.
Tableau 2.2 Catégories de risque cardiovasculaire global.
| Prévention primaire | |
| Bas risque | SCORE < 1% |
| Risque modéré | • SCORE ≥ 1 % et < 5 % • Diabète chez des sujets jeunes (type 1 < 35 ans, type 2 < 50 ans) et durée < 10 ans, sans autre facteur de risque |
| Risque élevé | • SCORE ≥ 5 % et < 10 % • Facteur de risque majeur de niveau sévère, spécifiquement CT > 8 mmol/L ou LDL-C > 4,9 mmoL/L ou PA ≥ 180/110 mmHg • HF sans autres facteurs de risque • Insuffisance rénale modérée (DFG 30-59 mL/min) • Diabète sans lésion d’organe cible, avec 1 facteurs de risque majeur, d’ancienneté > 10 ans |
| Risque très élevé | • SCORE ≥ 10 % • Hypercholestérolémie familiale avec un facteur de risque majeur associé • Insuffisance rénale sévère (DFG < 30 mL/min) • Diabète avec : soit lésion d’organe cible, soit ≥ 3 facteurs de risque majeurs, soit diabète de type 1 de début précoce et évolution > 20 ans |
| Prévention secondaire | |
| Risque très élevé | Maladie cardiovasculaire athéroscléreuse avérée : maladie coronarienne avec événement, AVC, AOMI |
AOMI : artériopathie oblitérante des membres inférieurs ; AVC : accident vasculaire cérébral ; CT : cholestérol total ; DFG : débit de filtration glomérulaire ; HF : hypercholestérolémie familiale ; LDL-C : Low Density Lipoprotein Cholesterol ; PA : pression artérielle ; SCORE : Systematic Coronary Risk Estimation.
© Mach F, Baigent C, Catapano AL, Koskinas KC, Casula M, Badimon L, et al. ; ESC Scientific Document Group. 2019 ESC/EAS Guidelines for the management of dyslipidaemias : lipid modification to reduce cardiovascular risk. Eur Heart J. 2020 ; 41 (1) : 111-88.
in Médecine cardiovasculaire, les Référentiels des Collèges, CNEC, SFC, 2022, 2e édition, Elsevier Masson
SCORE2 et SCORE2-OP (cf. fig. 2.1) sont calibrés pour quatre groupes de pays (faible [dont la France], modéré, élevé et très élevé). Les algorithmes sont disponibles sur les sites fournisseurs d’applications (ESC CVD Risk app). Ils ne s’appliquent pas aux personnes ayant une MCV documentée ou dans les situations à haut risque comme le diabète, l’hypercholestérolémie familiale ou les atteintes génétiques rares, l’insuffisance rénale et chez la femme enceinte.
| Item 18. Santé et numérique Il s’agit de la version électronique et interactive des tables de risque SCORE 2 et SCORE OP des recommandations européennes sur la prévention des maladies cardiovasculaires (MCV) dans la pratique clinique, publiées par la Société européenne de cardiologie. Les informations sont rapides à obtenir, fondées sur des preuves scientifiques, personnalisées pour chaque patient avec une représentation graphique du risque d’évènement cardiovasculaire dans les 10 ans qui permettent une approche éducative en illustrant les champs d’intervention et leur impact sur le risque cardiovasculaire. https://academic.oup.com/eurheartj/article/42/34/3227/6358713 |
La décision d’interventions reste une question de réflexion individuelle et de prise de décision partagée mais les recommandations de traitement des facteurs de risque sont fondées sur catégories de risque (« faible à modéré », « élevé » et « très élevé »). Les seuils de risque pour ces catégories sont différents en fonction des groupes d’âge, afin d’éviter un sous-traitement chez les jeunes le surtraitement chez les personnes âgées.
Dans la tranche d’âge de 50 à 69 ans, un seuil de risque de mortalité par MCV sur 10 ans de 5 % estimé à l’aide de l’algorithme SCORE précédemment utilisé correspond, en moyenne, à un seuil de risque de MCV mortelle et non mortelle de 10 % à 10 ans estimé avec SCORE2 (cf. tableau 2.3).
Tableau 2.3 ![]() Catégories de risque de maladie cardiovasculaire fondées sur SCORE2 et SCORE2-OP chez des personnes apparemment en bonne santé en fonction de l’âge.
Catégories de risque de maladie cardiovasculaire fondées sur SCORE2 et SCORE2-OP chez des personnes apparemment en bonne santé en fonction de l’âge.
| < 50 ans | 50-69 ans | ≥ 70 ans1 | |
| Risque CV faible à modéré : traitement des FDR généralement non recommandé | < 2,5 % | < 5 % | < 7,5 % |
| Risque CV élevé : traitement des FDR à considérer | 2,5 à < 7,5 % | 5 à < 10 % | 7,5 à < 15 % |
| Risque CV très élevé : traitement des FDR généralement recommandé1 | ≥ 7,5 % | ≥ 10 % | ≥ 15 % |
CV : cardiovasculaire ; FDR : facteur de risque ; SCORE2-OP : Systematic Coronary Risk Estimation 2 – Old Person.
1Chez les personnes apparemment en bonne santé d’âge ≥ 70 ans, la recommandation de traitement par hypolipémiants est de classe IIb (« peut être envisagé »).
© Visseren FLJ, Mach F, Smulders YM, Carballo D, Koskinas KC, Bäck M, et al. ; ESC National Cardiac Societies ; ESC Scientific Document Group. 2021 ESC Guidelines on cardiovascular disease prevention in clinical practice. Eur Heart J. 2021 ; 42 (34) : 3227–37.
in Médecine cardiovasculaire, les Référentiels des Collèges, CNEC, SFC, 2022, 2e édition, Elsevier Masson
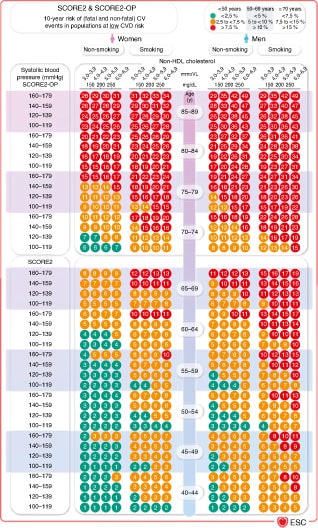
CV = cardiovasculaire ; CVD = maladie cardiovasculaire ; SCORE2 = Systematic Coronary Risk Estimation 2, utilisé pour les personnes apparemment en bonne santé, âgées de 40–69 ans ; SCORE2-OP = Systematic Coronary Risk Estimation 2-Older Persons, utilisé pour les personnes apparemment en bonne santé ≥70 ans. Ce graphique correspond aux échelles pour le groupe des pays à bas risque : Belgique, Danemark, France, Israël, Luxembourg, Norvège, Espagne, Suisse, Pays bas et Royaume Uni.
© Visseren FLJ, Mach F, Smulders YM, Carballo D, Koskinas KC, Bäck M, et al. ; ESC National Cardiac Societies ; ESC Scientific Document Group. 2021 ESC Guidelines on cardiovascular disease prevention in clinical practice. Eur Heart J. 2021 ; 42 (34) : 3227-37.
in Médecine cardiovasculaire, les Référentiels des Collèges, CNEC, SFC, 2022, 2e édition, Elsevier Masson
B Autres éléments utiles pour évaluer le risque cardiovasculaire
1 Antécédents familiaux d’accidents cardiovasculaires prématurés et facteurs de risque psychosociaux
![]() Les antécédents familiaux d’accidents cardiovasculaires prématurés (avant 55 ans chez le père ou un frère, avant 65 ans chez la mère ou une sœur) et les facteurs de risque psychosociaux (dépression, troubles psychiques, catégorie sociale défavorisée, isolement social) ne sont pas pris en compte dans ces équations de risque (c’est une de leurs limites) en raison des difficultés à les évaluer de façon simple et rigoureuse, bien qu’ils soient significativement associés au risque cardiovasculaire.
Les antécédents familiaux d’accidents cardiovasculaires prématurés (avant 55 ans chez le père ou un frère, avant 65 ans chez la mère ou une sœur) et les facteurs de risque psychosociaux (dépression, troubles psychiques, catégorie sociale défavorisée, isolement social) ne sont pas pris en compte dans ces équations de risque (c’est une de leurs limites) en raison des difficultés à les évaluer de façon simple et rigoureuse, bien qu’ils soient significativement associés au risque cardiovasculaire.
2 Anomalies d’imagerie sur des organes cibles
Elles ne sont pas actuellement recommandées en routine. Il s’agit : de l’épaisseur intima-média artérielle évaluée par échographie carotidienne, du score calcique coronarien évalué par tomodensitométrie, de l’hypertrophie ventriculaire gauche dans l’HTA évaluée en échographie.
3 Certains « marqueurs biologiques »
• La microalbuminurie peut traduire une atteinte rénale dans le diabète ou l’HTA.
• D’autres « marqueurs de risque », comme les facteurs de thrombose, les facteurs inflammatoires (CRPus : C-réactive protéine ultrasensible) ou l’hyperhomocystéinémie, n’ont pas actuellement fait la preuve d’une valeur ajoutée suffisante pour être utilisés en pratique dans l’évaluation du risque en population.
IV Prévention cardiovasculaire
Élément déterminant de réduction de la morbidité et de la mortalité cardiovasculaires au cours de ces dernières décennies, elle s’appuie à présent sur des études scientifiques rigoureuses, à l’origine de recommandations pertinentes.
Les recommandations de l’HAS concernent les 4 grands facteurs de risque : dyslipidémies, HTA, diabète et tabagisme.
On distingue schématiquement :
• la prévention secondaire qui est engagée « dans les suites d’un accident vasculaire » ou « en présence de lésions vasculaires documentées », afin de réduire le risque de récidives et de ralentir la progression des lésions ;
• la prévention primaire qui vise à réduire l’incidence de la maladie, en dépistant et contrôlant les facteurs de risque « en amont de tout accident vasculaire » ;
• la prévention primosecondaire qui vise les patients indemnes de pathologie cardiaque ou vasculaire cliniquement décelable mais ayant des lésions athéromateuses infracliniques.
A Prévention secondaire
Elle doit être :
• systématique : pour tout sujet ayant présenté un accident vasculaire ou ayant une atteinte artérielle athéroscléreuse ;
• multirisque : tous les facteurs de risque doivent être pris en compte ;
• intensive : optimale pour chacun des facteurs ;
• médicalisée : l’utilisation de médicaments est la règle avec un suivi médicalisé régulier.
Les mesures à prendre peuvent être mémorisées l’acronyme : « BASIC » (prévention secondaire coronarienne) :
• B pour bêtabloquant (post-IDM) ;
• A pour antiagrégant ;
• S pour statine ;
• I pour IEC ;
• C pour contrôle optimal des facteurs de risque :
– arrêt du tabagisme,
– contrôle de la pression artérielle,
– contrôle de la glycémie,
– lutte contre la sédentarité.
Chacune des 4 classes de médicaments (bêtabloquant, antiagrégant, statine et IEC) a démontré qu’elle était capable de diminuer la mortalité totale de l’ordre de 25 % dans les suites d’un IDM.
1 Traitement hypocholestérolémiant
Les études en prévention secondaire ont montré une réduction de la mortalité totale et de la morbimortalité coronarienne, quels que soient l’âge, le sexe, les facteurs de risque associés, les traitements associés et le niveau initial de la cholestérolémie. Aussi, la prescription d’une statine est devenue systématique dans ce contexte de prévention secondaire. La cible thérapeutique est un LDL-cholestérol inférieur à 0,55 g/L.
2 Sevrage tabagique
![]() L’arrêt du tabac diminue de 36 % le risque de décès et de 32 % le risque de récidive d’IDM dans les années suivant un accident coronarien.
L’arrêt du tabac diminue de 36 % le risque de décès et de 32 % le risque de récidive d’IDM dans les années suivant un accident coronarien.
![]() Le bénéfice est également important après pontage coronarien ou angioplastie. Du fait de la forte dépendance et de la brutalité avec laquelle il est demandé à ces patients de modifier leur comportement, les rechutes sont fréquentes et souvent précoces. Cela implique donc une aide médicalisée et un suivi avec utilisation de la substitution nicotinique dont la sécurité d’utilisation est démontrée : « Les substituts nicotiniques sont recommandés chez les patients coronariens fumeurs. Ils sont bien tolérés chez ces patients et ne provoquent pas d’aggravation de la maladie coronarienne ou de troubles du rythme » (HAS 2014). Peuvent être également utilisées des thérapies comportementales et cognitives. Il convient également d’éviter toute exposition au tabagisme passif.
Le bénéfice est également important après pontage coronarien ou angioplastie. Du fait de la forte dépendance et de la brutalité avec laquelle il est demandé à ces patients de modifier leur comportement, les rechutes sont fréquentes et souvent précoces. Cela implique donc une aide médicalisée et un suivi avec utilisation de la substitution nicotinique dont la sécurité d’utilisation est démontrée : « Les substituts nicotiniques sont recommandés chez les patients coronariens fumeurs. Ils sont bien tolérés chez ces patients et ne provoquent pas d’aggravation de la maladie coronarienne ou de troubles du rythme » (HAS 2014). Peuvent être également utilisées des thérapies comportementales et cognitives. Il convient également d’éviter toute exposition au tabagisme passif.
3 Contrôle de la pression artérielle
L’objectif préconisé dans les recommandations est d’obtenir une pression artérielle inférieure ou égale à 140/90 mmHg, en privilégiant les mesures hygiénodiététiques (contrôle du poids, activité physique, diminution des apports en alcool et en sodium) et d’associer un traitement médicamenteux chez les patients ayant d’emblée une PA supérieure ou égale à 160/100 mmHg, ou conservant une PA supérieure ou égale à 140/90 mmHg après 3 mois de mesures hygiénodiététiques. Les recommandations de la Société européenne de cardiologie en 2021 précisent que les objectifs sous traitement sont d’atteindre dans une première étape des valeurs inférieures à 140/90 mmHg chez tous les patients pour les mesures au cabinet de consultation et, si les traitements antihypertenseurs sont bien tolérés, les valeurs cibles devraient être pour la majorité des patients autour de 130/80 mmHg (120–129 mmHg chez les patients d’âge < 70 ans, 130–139 mmHg chez ceux d’âge ≥ 70 ans ou jusqu’à 130 mmHg en cas de bonne tolérance). L’objectif pour la PAD est une valeur inférieure à 80 mmHg pour tous les patients.
4 Contrôle glycémique
Le diabète multiplie par 2 à 3 le risque d’événements cardiaques graves dans les suites d’un infarctus du myocarde. Si le bénéfice d’un équilibre glycémique au long cours sur la morbimortalité coronarienne après un infarctus du myocarde n’a pas été formellement démontré, la présence d’un diabète chez un patient coronarien est en revanche un argument supplémentaire pour corriger de façon agressive les autres facteurs de risque.
5 Lutte contre la sédentarité
La pratique d’une activité physique régulière a été démontrée comme bénéfique chez les patients coronariens. Ses effets physiologiques favorables sont multiples : effet antiagrégant plaquettaire, effet anti-inflammatoire, augmentation de la VO2max et de la capacité fonctionnelle à l’effort, action favorable sur la fonction endothéliale, recul du seuil ischémique chez le coronarien, effet antiarythmique avec amélioration de la variabilité sinusale. Elle améliore les performances physiques, limite le retentissement psychologique (anxiété ou dépression) et facilite la réinsertion professionnelle. Il a été démontré, dans une méta-analyse, qu’elle réduisait la mortalité totale et la mortalité coronarienne de l’ordre de 20 à 25 %, mais sans modification significative du risque de récidive d’infarctus non mortel.
6 Enquête familiale
Devant tout patient coronarien, en particulier s’il est relativement jeune (< 55 ans pour un homme et < 65 ans pour une femme), il faut engager une enquête familiale. Elle consiste à dépister la présence de facteurs de risque chez les collatéraux ainsi que chez les enfants afin de pouvoir assurer le plus tôt possible une prise en charge adaptée de prévention primaire de chaque individu selon son niveau de risque cardiovasculaire.
B Prévention primaire
| Toute consultation doit être une opportunité pour aborder le sujet de la prévention. |
Le recueil des principaux facteurs de risque cliniques doit figurer dans tout dossier médical (tabagisme, pression artérielle, poids, taille et périmètre abdominal, antécédents familiaux). Une analyse du mode d’alimentation et de l’activité physique permet d’apprécier le mode de vie. Un bilan biologique de référence (avec glycémie et bilan lipidique complet à jeun) permet de détecter les anomalies métaboliques.
À partir de ces données, il faut :
• évaluer le risque cardiovasculaire (cf. supra) ;
• adapter les conseils et le traitement au niveau de risque.
| En pratique • Les sujets ayant un profil de risque favorable doivent être incités à poursuivre les comportements protecteurs qu’ils ont adoptés. • Ceux ayant un risque faible ou modéré doivent recevoir les conseils correspondant à une stratégie de « prévention collective ». • Les sujets estimés comme à haut risque doivent bénéficier d’une prise en charge médicalisée spécifique de prévention primaire. |
De nombreuses démarches de prévention sont fondées sur des modifications de comportements, qu’il s’agisse de l’arrêt du tabac, du régime alimentaire ou de l’activité physique. La réussite de la démarche dépend de la qualité du dialogue établi entre le sujet et son médecin et de la mise en œuvre d’une démarche d’éducation thérapeutique. Il s’agit de convaincre sans contraindre, de conjuguer les objectifs médicaux avec ceux exprimés par le patient, d’analyser les freins et leviers potentiels pour obtenir une modification durable.
1 Pression artérielle
L’évaluation du risque prend en compte à la fois le niveau de pression artérielle et le nombre de facteurs de risque associés. L’attitude à adopter vis-à-vis de la pression artérielle est déterminée par le niveau de risque : mesures hygiénodiététiques et/ou traitement médicamenteux (cf. tableau 4.2).
![]() L’évaluation du risque cardiovasculaire à 10 ans est recommandée par le calcul du risque SCORE ou SCORE OP chez les patients hypertendus qui ne sont pas déjà à un risque élevé ou très élevé en raison d’une pathologie cardiovasculaire, une insuffisance rénale ou un diabète.
L’évaluation du risque cardiovasculaire à 10 ans est recommandée par le calcul du risque SCORE ou SCORE OP chez les patients hypertendus qui ne sont pas déjà à un risque élevé ou très élevé en raison d’une pathologie cardiovasculaire, une insuffisance rénale ou un diabète.
![]() Les recommandations européennes de 2021 indiquent qu’il est préconisé chez tout hypertendu d’obtenir une PAS (pression artérielle systolique) inférieure à 140 mmHg et une PAD (pression artérielle diastolique) inférieure à 80 mmHg à 3 mois au cabinet médical. Chez les patients plus jeunes (18-69 ans), l’objectif tensionnel est une PAS entre 120 et 130 mmHg. Chez le sujet âgé de 70 ans et plus, l’objectif tensionnel est une PAS inférieure à 140 mmHg, jusqu’à 130 mmHg en l’absence de mauvaise tolérance. Pour les patients de plus de 80 ans, l’objectif tensionnel est une PAS inférieure à 150 mmHg sans hypotension orthostatique, en ne dépassant pas si possible 3 médicaments antihypertenseurs.
Les recommandations européennes de 2021 indiquent qu’il est préconisé chez tout hypertendu d’obtenir une PAS (pression artérielle systolique) inférieure à 140 mmHg et une PAD (pression artérielle diastolique) inférieure à 80 mmHg à 3 mois au cabinet médical. Chez les patients plus jeunes (18-69 ans), l’objectif tensionnel est une PAS entre 120 et 130 mmHg. Chez le sujet âgé de 70 ans et plus, l’objectif tensionnel est une PAS inférieure à 140 mmHg, jusqu’à 130 mmHg en l’absence de mauvaise tolérance. Pour les patients de plus de 80 ans, l’objectif tensionnel est une PAS inférieure à 150 mmHg sans hypotension orthostatique, en ne dépassant pas si possible 3 médicaments antihypertenseurs.
2 Cholestérolémie
La stratégie thérapeutique varie en fonction du risque cardiovasculaire et de la concentration en LDL-C (cf. tableau 3.4).
• En 1re intention, une modification du mode de vie est recommandée lorsque le LDL-C est supérieur à l’objectif, seule lorsque le risque est faible ou modéré, associée au traitement hypolipémiant lorsque le risque est élevé ou très élevé.
• En 2e intention, lorsque l’objectif n’est pas atteint au bout de 3 mois d’une intervention de 1re intention bien suivie par le patient, un traitement hypolipémiant doit être instauré ou intensifié selon le niveau de risque.
Le LDL-C demeure actuellement le principal objectif thérapeutique car les preuves de bénéfice cardiovasculaire reposent sur son abaissement. Des objectifs thérapeutiques sont proposés pour le LDL-C pour les 4 catégories de risque (cf. tableau 3.3).
3 Tabagisme
L’objectif est l’arrêt total et définitif de la consommation de tabac le plus tôt possible.
Les médecins doivent connaître et utiliser les méthodes modernes de sevrage tabagique.
La décision d’arrêter de fumer est le fruit d’un lent processus de maturation. La motivation, qui est faible chez les fumeurs « heureux », peut être renforcée de façon importante par l’attitude des médecins. Le fait d’aborder systématiquement, même de façon brève la question du tabagisme (« conseil minimum ») peut doubler le taux de sevrage dans un délai d’un an. Il faut évaluer le niveau de motivation et le niveau de dépendance physique (test de Fagerström), prendre en compte l’existence d’autres dépendances (alcool, cannabis, anxiolytiques, etc.) et proposer une aide au sevrage et un suivi. L’arrêt du tabagisme peut s’accompagner d’une prise de poids de 5 kg en moyenne mais les bénéfices de l’arrêt surpassent largement les risques de la prise de poids. Si de nombreux fumeurs sont capables d’arrêter d’eux-mêmes sans aucun traitement spécifique et sans intervention médicale, la majorité doit être aidée avec :
• un renforcement répété de leur motivation ;
• le recours à des moyens thérapeutiques spécifiques, qu’il faut apprendre à prescrire et suivre :
• les substituts nicotiniques qui évitent le syndrome de sevrage et doublent les chances de sevrage. Il faut associer les timbres et les formes orales (gommes, comprimés sublinguaux ou inhalateur), ajuster la dose utile de façon individuelle et diminuer progressivement sur une durée non inférieure à 3 mois et possiblement plus prolongée,
• le bupropion et la varénicline, qui peuvent également être utilisés,
• une prise en charge de l’anxiété et/ou de la dépression, parfois nécessaire,
• enfin, les thérapies comportementales et cognitives, fondées sur l’apprentissage de l’autocontrôle, de la gestion du stress et sur des techniques d’affirmation de soi, qui ont démontré leur efficacité dans des études contrôlées. Les consultations spécialisées de tabacologie sont destinées à la prise en charge des formes sévères de dépendance tabagique et à l’accompagnement des sujets ayant déjà rechuté ou avec dépendances multiples.
L’impact, en particulier cardiovasculaire, du tabagisme passif explique les mesures législatives d’interdiction de fumer dans les lieux publics. Cette mesure de santé publique a été démontrée comme ayant un effet significatif et rapide sur l’incidence des IDM.
4 Alimentation et activité physique
Le Programme national nutrition santé (PNNS), plan d’information et d’action d’envergure vis-à-vis de la nutrition associé à une promotion de l’activité physique, a été lancé en France en 2001. Les 4 messages essentiels à visée de prévention cardiovasculaire sont :
• la promotion de la consommation de fruits et légumes (objectif : 5 fruits et légumes/j) ;
• la consommation de poisson 2 fois/semaine ;
• la limitation de la consommation des graisses saturées, des produits sucrés, du sel ;
• la promotion de l’activité physique : au moins 30 minutes 5 jours/semaine (cf. encadré 2.3).
Ces recommandations sont fondamentales dans le contexte de prévention primaire.
De plus, de nombreuses études (étude PREDIMED en particulier) ont scientifiquement établi les bénéfices cardiovasculaires et métaboliques de l’alimentation de type méditerranéen. Ses caractéristiques sont : la richesse en fruits et légumes, en acides gras insaturés (huile d’olive), en produits de la mer, une faible consommation de viande rouge au profit de la volaille et du poisson.
En pratique, c’est dès l’enfance et l’adolescence que doit être adopté l’ensemble de ces « comportements de prévention collective », si difficiles à obtenir ensuite chez les adultes. Choisir de ne pas fumer, bien s’alimenter et combattre la sédentarité constituent des comportements qui ont d’autant plus de chance d’être maintenus à l’âge adulte qu’ils ont été acquis précocement.
Encadré 2.3 ![]() Prescription de l’activité physique
Prescription de l’activité physique
| L’activité physique (AP) est essentielle pour la santé et une bonne condition physique. Elle participe à l’amélioration de la qualité de vie (anxiété, dépression, sommeil) et au maintien de l’autonomie. Elle a donc toute sa place dans la prévention primaire, secondaire et tertiaire de nombreuses pathologies chroniques. Elle diminue en particulier la mortalité et l’incidence des maladies cardiovasculaires, le diabète de type 2 et les cancers. Ses bénéfices sont largement supérieurs aux risques liés à sa pratique pour la plupart des adultes. Un avis médical est recommandé chez les personnes souhaitant réaliser une activité d’intensité modérée ou plus importante. L’HAS (Haute autorité de santé) propose un autoquestionnaire d’aptitude à l’AP (Q-AAP +, cf. infra) et précise qu’un bilan médical minimal est nécessaire si cet autoquestionnaire est positif, si la personne a plus de 45 ans, est inactive, si elle envisage des activités physiques d’intensité très élevée, si l’on suspecte une maladie cardiaque, pulmonaire, métabolique ou rénale. Le médecin qui envisage de conseiller ou de prescrire une activité physique devrait donc effectuer au préalable une évaluation médicale minimale comprenant : une évaluation du risque cardiovasculaire du patient – et de ses autres risques liés à la pratique de l’activité physique –, une estimation de son niveau habituel d’activité physique, de l’intensité de l’AP envisagée et une appréciation de son état de motivation. Les indications des examens complémentaires avant prescription d’AP sont limitées (en dehors de ceux nécessaires à la prise en charge d’une pathologie spécifique) et le recours à une épreuve d’effort avant prescription d’une AP d’intensité élevée (> 6 MET – Metabolic Equivalents Task) est donc limité chez les sujets asymptomatiques (cf. tableau 2.4). D’après HAS. Guide de promotion, consultation et prescription médicale d’activité physique et sportive pour la santé chez les adultes, juillet 2019. |
Tableau 2.4. ![]() Récapitulatif des recommandations pour épreuve d’effort avant un programme d’AP d’intensité élevée > 6 MET.
Récapitulatif des recommandations pour épreuve d’effort avant un programme d’AP d’intensité élevée > 6 MET.
| Sujet asymptomatique et pour les AP d’intensité élevée | Risque CV faible | Risque CV modéré | Risque CV élevé ou très élevé |
|---|---|---|---|
| Inactif | EE non préconisée | EE peut être réalisée | EE recommandée |
| Actif | EE non recommandée | EE non préconisée | EE recommandée |
AP : activité physique ; CV : cardiovasculaire ; MET : Metabolic Equivalent Task.
© HAS. Guide de promotion, consultation et prescription médicale d’activité physique et sportive pour la santé chez les adultes, juillet 2019. Nous remercions la Haute Autorité de santé de nous avoir autorisés à reproduire ce tableau. Il est également consultable sur le site www.has-sante.fr rubrique Toutes nos publications.
in Médecine cardiovasculaire, les Référentiels des Collèges, CNEC, SFC, 2022, 2e édition, Elsevier Masson
Le Questionnaire sur l’aptitude à l’activité physique pour tous (Q-AAP +) est le plus utilisé. Il peut être complété en ligne. Le Questionnaire de santé-sport : QS-SPORT est le questionnaire de santé officiel pour obtenir le renouvellement d’une licence pour la pratique sportive en France (disponible sur : https://www.formulaires.service-public.fr/gf/cerfa_15699.do).Questionnaire d’aptitude à l’activité physique Q-AAP +1 Lisez les sept questions avec attention et répondez à chacune avec honnêteté, par oui ou par non
1Reproduit avec la permission de la PAR-Q + Collaboration (www.eparmedx.com) et des auteurs du Q-AAP + et du PAR-Q + (Dr Darren Warburton, Dr Norman Gledhill, Dr Veronica Jamnik, Dr Roy Shephard et Dr Shannon Bredin). Nous remercions également la Haute Autorité de santé de nous avoir autorisés à reproduire la traduction de ce tableau. Il est également consultable sur le site www.has-sante.fr rubrique Toutes nos publications » |
![]() La pratique d’une activité physique d’intensité modérée à hauteur de 1h30 par semaine répartie en 3 à 5 séances, permet à l’adulte en bonne santé de réduire la survenue de maladie cardiovasculaire et la mortalité cardiovasculaire.
La pratique d’une activité physique d’intensité modérée à hauteur de 1h30 par semaine répartie en 3 à 5 séances, permet à l’adulte en bonne santé de réduire la survenue de maladie cardiovasculaire et la mortalité cardiovasculaire.
Plus la pratique est élevée, plus les bénéfices sont importants, excepté pour les patients avec comorbidités, pour qui une pratique importante (plus de 5h par semaine) peut être à risque.
![]() Place de l’ECG de repos. L’ECG de repos n’est pas un préalable indispensable avant une activité physique de loisir car il est peu performant pour dépister une maladie coronarienne chez un sujet asymptomatique mais il devient indispensable de même que l’avis cardiologique pour une pratique intensive chez les adultes aux antécédents personnels ou familiaux cardiovasculaires (cardiomyopathies, maladies rythmiques héréditaires, mort subite, etc.).
Place de l’ECG de repos. L’ECG de repos n’est pas un préalable indispensable avant une activité physique de loisir car il est peu performant pour dépister une maladie coronarienne chez un sujet asymptomatique mais il devient indispensable de même que l’avis cardiologique pour une pratique intensive chez les adultes aux antécédents personnels ou familiaux cardiovasculaires (cardiomyopathies, maladies rythmiques héréditaires, mort subite, etc.).
![]() Une activité physique régulière et adaptée permet au patient cardiaque stable d’améliorer sa qualité de vie, ses capacités fonctionnelles et agit sur les facteurs de risques cardiovasculaires.
Une activité physique régulière et adaptée permet au patient cardiaque stable d’améliorer sa qualité de vie, ses capacités fonctionnelles et agit sur les facteurs de risques cardiovasculaires.
| Item 17. Télémédecine, télésanté et téléservices en santé Faut-il conseiller la mesure du nombre de pas ? Pour favoriser l’adhésion aux mesures de prévention ou l’observance des traitements médicamenteux, les prises en charge de prévention cardiovasculaire, la réadaptation cardiaque voire l’éducation thérapeutique peuvent recourir aux smartphones, montres connectées, traqueurs d’activités, dispositifs de télésurveillance et leurs applications : rappels, questionnaires, monitorage de l’activité physique (pas, escaliers, lever, etc.) ou surveillance de paramètres biologiques (glycémie, pression artérielle, fréquence cardiaque, arythmies, poids, etc.). Toutefois les applications destinées à la prévention primaire ne sont pas toutes certifiées ni évaluées scientifiquement en particulier pour ce qui est de leur capacité à maintenir les résultats dans la durée. Ces approches qui offrent la possibilité d’être accessibles à un grand nombre de patients doivent toutefois être couplées à une évaluation précise et un accompagnement personnalisé. |
Points-clés
| Facteurs de risque • Un facteur de risque est un élément clinique ou biologique associé à une augmentation du risque de développer une maladie avec une relation de causalité entre le facteur et la maladie. • Il existe des facteurs non modifiables (âge, sexe et hérédité) et des facteurs modifiables. Ceux-ci sont multiples, ce qui fait de l’athérosclérose une maladie plurifactorielle.
Évaluation du risque cardiovasculaire Elle permet l’identification des sujets devant bénéficier en priorité des mesures de prévention. Prévention cardiovasculaire
• La prévention primaire vise à réduire l’incidence de la maladie, en dépistant et contrôlant les facteurs de risque « en amont de tout accident vasculaire ». |
Notions indispensables et inacceptables
Notions indispensables
• Connaître les 6 facteurs de risque cardiovasculaire modifiables (tabac, diabète, HTA, dyslipidémie, facteurs psychosociaux, obésité) et les 3 facteurs « protecteurs » (consommation de fruits et de légumes, activité physique, consommation modérée d’alcool).
• Connaître la notion de risque cardiovasculaire global et l’outil SCORE.
• Connaître les principaux conseils nutritionnels et le rôle bénéfique de l’activité physique.
Notions inacceptables
• Oublier le BASIC (bêtabloquant, antiagrégant, statine, IEC, contrôle des facteurs de risque) après un accident coronarien.
Réflexes transversalité
• Item 221 – Athérome : épidémiologie et physiopathologie. Le malade polyathéromateux.
• Item 223 – Dyslipidémies.
• Item 224 – Hypertension artérielle de l’adulte et de l’enfant.
• Item 225 – Artériopathie oblitérante de l’aorte, des artères viscérales et des membres inférieurs ; anévrismes.
• Item 230 – Douleur thoracique aiguë.
• Item 247 – Diabète sucré de types 1 et 2 de l’enfant et de l’adulte. Complications.
• Item 339 – Syndromes coronariens aigus.
• Item 340 – Accidents vasculaires cérébraux.
Partagez cette publication
Written by : SFC
Plus de publications de la SFC

INTELLIGENCE ARTIFICIELLE New Threshold for Defining Mild Aortic Stenosis Derived From Velocity-Encoded MRI in [...]

CARDIOLOGIE PÉDIATRIQUE The Cardiovascular Care of the Pediatric Athlete | Lire l'article JACC CARDIO-ONCOLOGIE [...]



