L'infirmière au centre de la prise en charge du parcours des patients insuffisants cardiaques sévères : la télésurveillance et la prévention des réhospitalisations par la mise en œuvre du protocole de coopération insuffisance cardiaque.
L’insuffisance cardiaque est une maladie grave et fréquente. Elle touche environ 1,5 million de patients en France, soit 2,3% de la population adulte. Ce chiffre est en augmentation constante du fait du vieillissement de la population. Chaque année, cette maladie est à l’origine de 165 000 hospitalisations, avec, après une hospitalisation pour décompensation aiguë d’insuffisance cardiaque, 25% de ré-hospitalisations à trois mois et 45% dans l’année.
Les patients sévères requièrent une coordination importante, cohérente et permanente des acteurs présents autour d’eux entre le domicile, la ville et l’hôpital. Ce sont des points fondamentaux pour améliorer la survie, la qualité de vie et diminuer les ré-hospitalisations.
Pour contribuer à cette optimisation du parcours des patients insuffisants cardiaques sévères, un projet a été lancée à l'hôpital Henri Mondor à Créteil. Il a associé depuis fin 2017 la création d'une équipe de paramédicaux dédiée à la prise en charge des patients et la création d'un protocole de coopération permettant un transfert de compétence du cardiologue vers l’infirmier. Celui-ci a depuis été autorisé sur le plan national et est donc accessible à tous les professionnels infirmiers et cardiologues qui souhaitent le mettre en place.
Ce protocole de coopération insuffisance cardiaque (PCIC) octroie de nouvelles responsabilités, permet une nouvelle évolution de carrière pour les infirmiers, tout en permettant de dégager du temps médical et spécialisé. Les cardiologues peuvent prendre en charge plus de patients et/ou gérer des cas plus complexes.
Le « PCIC » contient 2 axes importants de prise en charge par dérogation d’actes :
- La titration des traitements de l’insuffisance cardiaque.
- La télésurveillance de l’insuffisance cardiaque.
Les différentes modalités pour pratiquer la télésurveillance
Auparavant la télésurveillance de l’insuffisance cardiaque était un acte strictement médical. Actuellement, différentes modalités de mise en pratique existent. La télésurveillance peut être :
- Réalisée par un cardiologue en ville, directement en recevant des avis d’alerte par mail ou notification d’application, ou aidé par sa secrétaire qui lui transmets les alertes.
- Réalisée en ville ou en milieu hospitalier par un cardiologue avec des infirmiers qui recueillent l’alerte et complètent les informations par téléphone puis transmettent les alertes au cardiologue qui décidera les adaptations de traitements et réalisera les prescriptions en conséquence.
- Réalisée en ville ou en milieu hospitalier, dans le cadre d’un protocole de coopération, par des infirmiers délégués, qui réalisent une évaluation téléphonique, et prescrivent l’adaptation des traitements et des biologies. L’infirmier contactera le cardiologue délégant uniquement s’il y a des signes de gravité ou si la prise en charge ne relève pas du protocole de coopération. (Cf. cahier des charges ETAPES du 23 décembre 2020).
Il existe différentes solutions techniques de télésurveillance
Actuellement de nombreux prestataires proposent la télésurveillance, il existe différents modèles et différentes solutions techniques. Il appartient à chaque équipe de décider quelle est la solution qui leur convient le mieux. Toutes ont pour point commun de proposer une interface permettant de traduire les données recueillies, en alerte, selon un algorithme défini par le prestataire, et de les transmettre au télésurveillant. Au minimum, le poids est recueilli.
Ensuite, des variations existent selon la solution choisie par le télésurveillant :
- Type de données complémentaires recueillies : tablette, tensiomètre, saturomètre, ou association d’autres type de télésurveillance tel que celle des PM ou DAI.
- Le type de matériel utilisé : matériel connecté en totalité, partiellement ou pas du tout
- Par exemple, le patient reçoit son matériel connecté, il se pèse sur la balance, puis répond sur la tablette à un questionnaire relatif aux signes de décompensation cardiaque. Il n’a pas besoin d’ouvrir d’application.
- Autre exemple : application sur smartphone. Le patient se pèse sur sa balance personnelle, il se connecte à l’application, renseigne lui-même son poids et répond à un questionnaire relatif aux signes de décompensation cardiaque.
- Les modalités de transmissions d’alerte : les alertes peuvent être transmises directement, sans filtre secondaire par le logiciel au télé surveillant via courriel ou notification et/ou en se connectant à une plateforme. Il est possible que des infirmiers de la plateforme réalisent un pré-tri de manière à n’envoyer que les alertes avérées au télésurveillant (discrimine les « alertes techniques » des « vraies alertes »).
- La fréquence du recueil des données : de 1 fois par jour à 1 fois par semaine.
La liste des industriels agréés est consultable sur le site du ministère de la santé. Il en existe 19 actuellement, certains proposent des solutions spécifiques au suivi de l’insuffisance cardiaque d’autre combinent la télésurveillance de plusieurs pathologies chroniques.
Dans le cadre de la télésurveillance réalisée par un infirmier de coopération « PCIC », objet de cet article, celui-ci va être habilité à réaliser, plusieurs actes, certains relevant de son rôle propre infirmier, d’autres dit « dérogatoires », délégués par le(s) cardiologue(s) télésurveillant(s) :
- Pour la mise en place d’une télésurveillance : poser l’indication, prescrire, recueillir le consentement
- Pour l’usage du matériel : Former le patient (non dérogatoire),
- Pour réaliser l’accompagnement thérapeutique : assurer au minimum 3 séances par période de 6 mois (non dérogatoire)
- Pour la gestion des alertes : interpréter les données de suivi et les alertes transmises par le portail de télésurveillance, réaliser une évaluation téléphonique, et décider de la conduite à tenir, au besoin, orienter le patient selon des critères définis (Vers le SAMU en cas de critère de défaillance vitale, vers le médecin généraliste traitant si alerte non reliée à un épisode de décompensation cardiaque, vers le cardiologue traitant si autre sujet de cardiologie, vers d’autres professionnels de santé en fonction des besoins identifiés, appel du délégant pour avis ou hospitalisation du patient).
- Pour la réalisation de consultation (à distance si possible, en présentiel si besoin), lors d’une suspicion de décompensation cardiaque :
- Réaliser l’examen clinique à la recherche de signes d’IC
- Prescrire, réaliser et interpréter un ECG selon l’arbre décisionnel ci-dessous,
- Prescrire et analyser les bilans biologiques en lien avec l’IC (NFS, ionogramme sanguin, créatinémie, urémie, peptides natriurétiques, troponine, CRP, bilan martial, INR, bilan hépatique) adapte par une prescription, les posologies des médicaments en lien avec l’IC (diurétique et supplémentation potassique),
- Orienter le patient
- Le cas échéant, il est habilité à prescrire le transport et le matériel médical nécessaire au maintien à domicile (lit médicalisé, matelas anti-escarre, déambulateur, etc.).
- Rédiger un compte rendu comprenant les conclusions cliniques
- Prescrire et/ou réaliser les éventuels vaccins recommandés
- Assurer une transmission au cardiologue traitant et au médecin généraliste traitant pour maintenir la continuité de la prise en charge, de façon systématique, à chaque épisode aigu et à chaque changement de traitement.
Exemple de la télésurveillance par les infirmiers spécialisés sur l’hôpital Henri Mondor
L’organisation de cette nouvelle prise en charge, repose sur la structuration de Cellules d’Expertise et de Coordination de l’Insuffisance Cardiaque Sévère (CECICS) composées ainsi d’infirmiers de coordination (IDEC) « délégués » et de cardiologues « délégants » qui mettent en œuvre ce protocole de coopération insuffisance cardiaque (autorisé par arrêté national ministériel le 27/12/2019[1]).
Actuellement, sur l’hôpital Henri Mondor, l’équipe est constitué par :
- 2 infirmiers à temps plein ;
- Plusieurs cardiologues délégants ;
- 1 cadre.
Le cardiologue référent est joignable en permanence et intervient lorsque la prise en charge du patient dépasse le cadre du protocole de coopération.
Circuit d’orientation des patients éligibles à la télésurveillance
Le patient est adressé à la CECICS par un médecin : le plus souvent cardiologue, médecin traitant ou un gériatre.
L’infirmier délégué vérifie les critères d’éligibilité et d’inclusion à la télésurveillance, et vérifie l’absence de critères d’exclusions (troubles cognitifs, troubles de l’équilibre, etc.).
Puis l’infirmier recueil le consentement du patient. S’il refuse le patient poursuivra son suivi habituel avec son cardiologue référent.
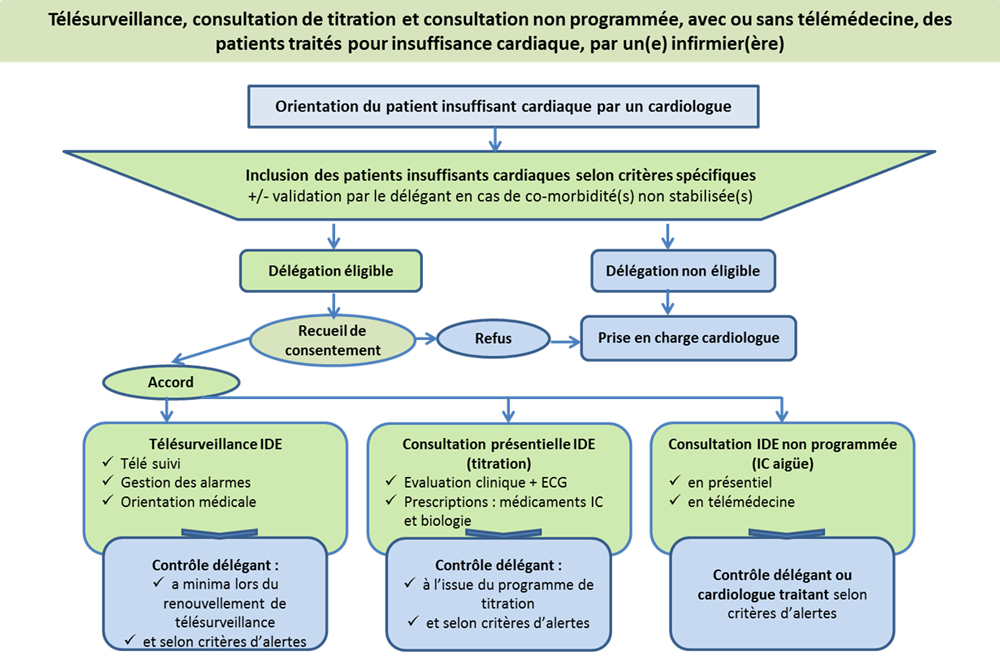
La télésurveillance est mise en place pour une durée de 6 mois, renouvelable si besoin.
Solution technique de télésurveillance
Le matériel utilisé à ce jour par l’équipe est composé d’une balance connectée et d’une tablette fonctionnant avec la 4G. Pour certains patients un tensiomètre connecté peut également leur être proposé.
Déroulement de la télésurveillance
- Le patient se pèse toujours dans la même tenue, tous les matins au réveil après avoir uriné, puis il répond à un questionnaire sur la tablette comprenant 8 questions relatives aux signes de décompensation cardiaque (Essoufflement, Prise de poids, Œdèmes, Fatigue).
- Les données sont transmises à la plateforme de notre prestataire qui réalise un pré-tri des alertes. Lorsqu’une alerte est avérée, elle est transmise à l’équipe de la CECICS. L’infirmier délégué contacte alors le patient afin de réaliser une évaluation téléphonique.
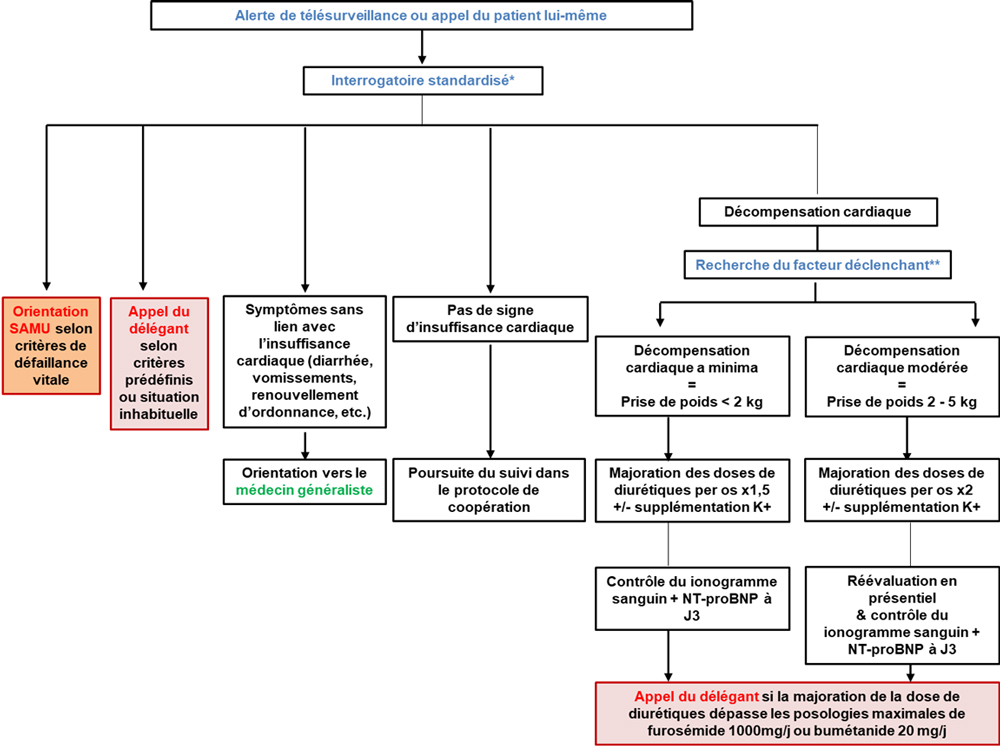
Un algorithme a été créé dans le protocole de coopération afin de réaliser une évaluation standardisée et structurée, grâce à un interrogatoire permettant de détecter les signes de décompensation cardiaque, ainsi que les signes de gravité avec mise en jeu du pronostic vital nécessitant une orientation vers le SAMU. Cet interrogatoire permet également de rechercher le ou les facteurs déclenchants (écart de régime, passage en arythmie, contexte infectieux, etc.).

Selon les informations recueillies lors de l’interrogatoire, plusieurs cas de figure sont possibles :
- Présence de signes de mis en jeu du pronostic vital du patient tel l’infarctus du myocarde, ou l’œdème aigu du poumon. Dans ce cas, l’infirmier oriente immédiatement le patient vers le SAMU. Puis en informe son cardiologue délégant.
- Présence de signes de décompensation cardiaque importante nécessitant une évaluation clinique.
L’infirmier fait venir le patient dans le service de cardiologie afin de le voir en consultation non programmée.
Dans le cadre du protocole lors de la consultation non programmée, l’IDE délégué pourra :- Réaliser une évaluation clinique ;
- Réaliser un examen physique (recherche de signes de décompensation cardiaque : œdèmes des membres inférieurs et d’une turgescence jugulaire, auscultation pulmonaire…) ;
- Interpréter la biologie ;
- Interpréter l’ECG.
- En fin de consultation, l’IDE délégué prendra la décision thérapeutique :
- Orienter le patient vers un autre spécialiste pour les pathologies extracardiaques (par exemple : le patient est adressé à son médecin traitant pour prendre en charge une gastro-entérite…).
- Majorer les diurétiques et adapter la supplémentation potassique avec retour au domicile du patient.
- En cas de décompensation cardiaque avérée avec des signes de gravité, l’infirmier avec l’aval du cardiologue délégant prend la décision d’hospitaliser le patient directement dans le service de cardiologie.
- En cas de décompensation cardiaque minime (prise de poids <3 kg) ou de déshydratation, la prise en charge va être ambulatoire.
L’infirmier délégué va pouvoir adapter les doses des diurétiques ainsi que les doses de supplémentation potassique selon un algorithme bien défini. (Voir ci-dessous)
L’infirmier crée les ordonnances pour les adaptations médicamenteuses ainsi que pour la biologie de contrôle, qu’il envoie au laboratoire d’analyse, au patient, ou bien à l’infirmier libérale.
Par la suite l’infirmier délégué assure le suivi de l’évolution du patient :- L’IDE va récupérer les résultats de la biologie de contrôle et s’assurer qu’il n’y ait pas de signes d’aggravation.
- Grace à la télésurveillance, l’IDE va suivre l’évolution du patient et s’assurer de l’efficacité de l’adaptation médicamenteuse, en surveillant l’évolution du poids et des symptômes, ainsi que l’évolution de la biologie.
- Dans le cadre de la télésurveillance, l’IDE a également un rôle primordial d’accompagnement thérapeutique.
Les principaux thèmes abordés étant le régime hyposodé, les signes d’alertes d’une décompensation cardiaque (EPOF), les traitements de l’insuffisance cardiaque, l’activité physique.
Dans le cadre de la prise en charge par la télésurveillance, trois accompagnements thérapeutiques minimum sont réalisés au cours des 6 mois de télésurveillance.
Lorsque le patient fait un écart de régime, l’IDE revoit avec lui les recommandations du régime hyposodé.
Et suit de près l’évolution du poids de son patient via la balance connectée. Si le patient revient au poids sec, il n’y aura pas de modifications médicamenteuses. - Si présence de signes sans rapports avec l’insuffisance cardiaque (grippe, gastro entérite, diabète déséquilibré…) : L’IDE oriente le patient vers le professionnel de santé adapté (médecin traitant, cardiologue de ville…)
Bénéfice de la télésurveillance dans le parcours de soins des patients IC
La télésurveillance de l’insuffisance cardiaque permet un maintien du patient au domicile avec une prise en charge adapté et structurée du patient IC.
Ce qui permet au patient d’être pris en charge rapidement en cas de décompensation cardiaque avérée, grâce à la création de consultation non programmée réalisée par l’IDE délégué.
Lorsqu’il y a une décompensation cardiaque nécessitant une hospitalisation, le patient est hospitalisé immédiatement dans le service de cardiologie sans avoir à passer par les urgences. Ce qui permet un désengorgement des urgences.
L’IDE délégué joue également un rôle important dans la coordination du parcours de soin du patient IC en s’assurant qu’il soit vu régulièrement par son médecin traitant, ainsi que par son cardiologue de ville. Il informe les correspondants à chaque alerte des modifications médicamenteuses apportées, par le biais d’un compte rendu envoyé à chaque correspondant.
Typologie des patients suivis en télésurveillance à l’hôpital HENRI MONDOR
Actuellement 100 patients sont suivis en télésurveillance de l’IC à l’hôpital Henri Mondor. Les patients suivis sont des patients sévères voir très sévères nécessitant une prise en charge rapprochée.
Répartition des patients suivi selon le type de cardiopathie :
- Amylose AL : 24 patients
- Amylose AA : 1 patient
- Amylose TTR sénile : 12 patients
- Amylose héréditaire : 2 patients
- Cardiopathie ischémique : 21patients
- CMD non ischémique : 20 patients
- Cardiopathie valvulaire : 2 patients
- CMH : 4 patients
Parmi ces patients, nous avons 14 patients en cours de bilan pré greffe.
Depuis 2018, 200 patients au total ont été ainsi télésuivis par notre équipe.
Algorithme décisionnel pour la prise en charge du patient IC en télésurveillance
En conclusion
Le protocole de coopération permet une nouvelle évolution du métier d’infirmier. Il leur permet d’exercer de nouvelles responsabilités ainsi qu’une autonomie plus importante. Il offre de nouvelles perspectives tout en leur laissant la possibilité de retourner dans un service de soins, s’ils le souhaitent.
Dans le cadre de la télésurveillance, l’infirmier tisse des liens très importants avec le patient et ses proches. Cela permet à l’IDE d’accompagner le patient tout au long de l’évolution de sa pathologie cardiaque, ce qui permet d’améliorer la qualité de vie des patients. Ainsi le patient n’a plus l’impression d’être livré à lui-même en sortie d’hospitalisation.
Depuis 2019, 8 autres CECICS, se structurent à l’APHP, avec la formation pratique et théorique* des infirmiers pour répondre aux attendus du protocole de coopération, l’organisation de la télésurveillance et des consultations de titration ; 45 infirmiers se sont lancés au total répartis dans la plupart des régions.
Une expérimentation, dans le cadre d’un article 51, a été autorisée le 2 janvier 2020 pour une durée de quatre ans. L'objectif final étant d'évaluer l’efficacité de ce système et de penser à sa possible reproductibilité pour un financement au parcours effectué par les Infirmiers.
*DIU prise en charge de l’insuffisance cardiaque + formation au protocole de coopération : sur 8 jours, proposée au centre de formation continue de l’APHP (PARIS 12e).
Sandrine Dias
IDE spécialisées en insuffisance cardiaque
CECICS
Hôpital HENRI MONDOR, CRETEIL